

Від цієї недуги не застрахований ніхто. За даними статистики сьогодні кожна сота людина на планеті хвора на шизофренію. Це психічне захворювання у всьому світі асоціюється зі значним порушенням працездатності, а ризик ранньої смерті у таких пацієнтів у 2-3 рази вищий, ніж у населення в цілому. Шизофренія має тісний зв’язок із фізичними захворюваннями, наприклад, серцево-судинними, порушеннями обміну речовин і інфекційними хворобами. Однак, ситуацію можна змінити, адже сучасні стратегії лікування, інтегрована психо-соціальна і фармакологічна допомога є дієвими і ефективними.
У форматі ексклюзивної онлайн лекції, що мала назву «Нові горизонти в лікуванні шизофренії», професор психіатрії школи медицини Цукера в Гофстра/Норвелл (Нью-Йорк, США), завідувач кафедри дитячої та підліткової психіатрії медичного університету Шаріте (Берлін, Німеччина) Крістоф Коррелл (Christoph U. Correll) представив еволюцію цілей та завдань терапії пацієнтів із шизофренією, а також дав практичні рекомендації щодо зменшення побічної дії антпсихотичних препаратів, збільшення прихильності до лікування, покращення якості життя та ресоціалізації хворих. Варто зазначити, що професор Коррелл є автором або співавтором понад 650 статей в наукових журналах (включаючи Nature, Lancet та ін.), нагороджений понад 40 науковими нагородами за свою роботу. Починаючи з 2014 року, професор Коррелл щорічно входить до одного з найбільш престижних серед науковців рейтингу – Clarivate/Web of Science як один з «найбільш впливових науковців» і «топ-1% цитованих науковців в області психіатрії» (https://clarivate.com/).
За прогнозами провідних експертів психічні розлади незабаром можуть обігнати серцево-судинні патології, які досі традиційно лідирували у структурі захворюваності населення земної кулі. Шизофренія призводить до інвалідності частіше, ніж сліпота. А вмирають через велику депресію і шизофренію навіть більше пацієнтів, ніж від раку та інсульту.
Останніми роками відбувся величезний зсув у цілях лікування: тепер його метою є не лише подолання позитивних симптомів, таких як марення та галюцинації, а й покращення функціональності і якості життя, подовження періоду ремісії. Велика увага почала приділятися і негативним симптомам – асоціальності, зниженню мотивації, алогії, тягар яких значно перевищує тягар симптомів гострого періоду та впливає на соціальну інтеграцію пацієнта, а також когнітивним проявам шизофренії.
Саме тому терапія має починатися якомога раніше, а до препаратів висуваються суворіші вимоги. Вони мають добре переноситися пацієнтами, не впливати на моторні симптоми, не спричиняти вторинну когнітивну дисфункцію. Крім того, важливо врахувати, що люди із шизофренією впадають у депресію, мають суїцидальні настрої, особливо у перші 2-5 років, коли починають усвідомлювати свою хворобу: депресія може знижувати якість життя сильніше, ніж залишкові позитивні або негативні симптоми. Отже, ключовим для загального лікування шизофренії є антипсихотик, який до того ж може проявляти антидепресантну дію. Наразі відомо 5 антипсихотиків, що схвалені при монополярній та біполярній депресії: кветіапін, арипіпразол, брехпіпразол, карипразин, луразидон. З них в Україні зареєстровані кветіапін, брехпіпразол та арипіпразол, а показання для застосування при депресії є тільки у лікарських засобів кветіапіну
Антипсихотики другого покоління, які не блокують дофамін занадто сильно, дозволяють в терапії робити акцент на тому, щоб не погіршувати негативні симптоми та зменшити побічні дії. Зараз у арсеналі лікарів є безпечніші у кардіометаболічному сенсі засоби, які варто використовувати на початку лікування, призначаючи їх тим, хто відповідає на таку терапію, і лише згодом, у випадку їх неефективності, переходити до препаратів із більшою кількістю побічних дій.
Пацієнти з першим епізодом на ранніх стадіях хвороби відповідають краще на лікування, але у той же час вони є більш чутливими до розвитку побічнихреакцій. Отже, будь-які ліки, призначені на ранньому етапі, повинні бути не лише ефективними, але і добре переноситися пацієнтом, не погіршувати якість його життя і функціонування, не спричиняти занадто багато ЕПС, не викликати надмірну седативну дію.
Проте, як зауважує професор Крістоф Коррелл, відповідь на лікування означає покращення, порівняно з вихідним рівнем. Тобто людям може бути краще, але ми не знаємо, чи їм дійсно добре. Для здоров’я потрібен вищий градаційний поріг. Він називається ремісія: 6 місяців норми, потім легкі прояви як позитивних, так і негативних симптомів. Саме тут лікарі часто стикаються із проблемами, які виникають у хронічних пацієнтів – менш, ніж 1 з 2 таких хворих досягає ремісії протягом шести місяців. Разом з тим від 17 до 81% пацієнтів із першим епізодом за цей період досягають ремісії.
Узагальнені дані пацієнтів із першим епізодом (червоним кольором) та хронічних хворих на шизофренію (чорним кольором).
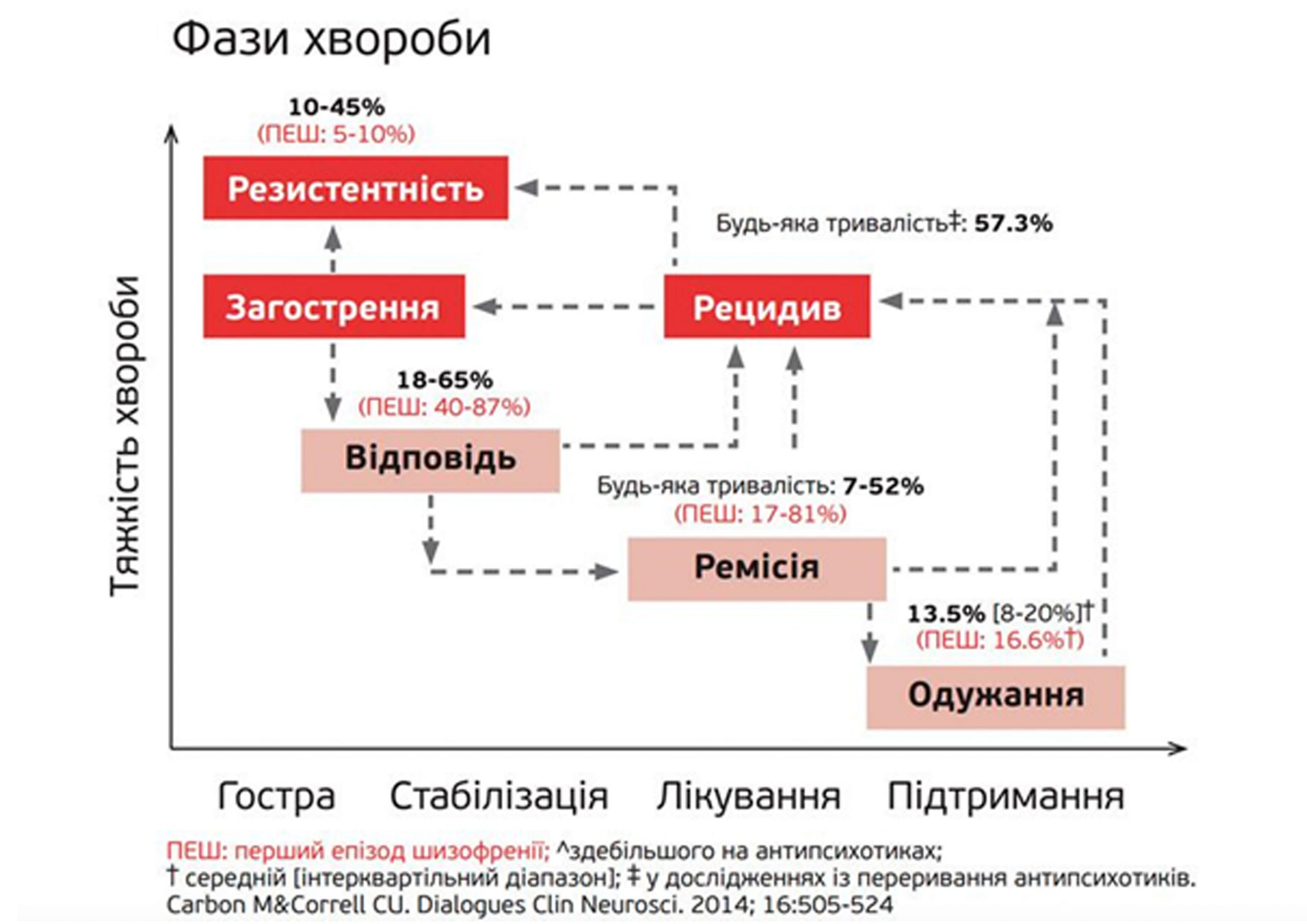
І хоча хворі із першим епізодом краще реагують на лікування і ремітують, лише 13,5% пацієнтів із шизофренією одужують. Це пов’язано у першу чергу з нерозумінням пацієнтами своєї хвороби, побічною дією ліків, яка залишається після стабілізації стану, а тому вони завчасно припиняють лікування. Такі дії призводять до розвитку рецидивів у майбутньому.
Рецидиви ж сприяють розвитку вторинної резистентності до лікування: кожен сьомий пацієнт після чергового рецидиву вже не відповідатиме на лікування так, як це було раніше.
Розглядаючи змінні фактори ризику, необхідно залучати людей до лікування якомога раніше, оскільки чим довше триває хвороба, тим гірший результат терапії.
Прогностичні фактори, що можуть сприяти гіршим терапевтичним наслідкам, прийнято розділяти на такі, що не підлягають модифікації та на ті, що можуть бути змінені.
До перших належать:
До факторів, що підлягають модифікації, відносять:
Тому для успішного лікування потрібно рано виявити відсутність у пацієнта відповіді на терапію. Якщо після двох тижнів прийому визначеної дози антипсихотика у пацієнта не спостерігається покращення, необхідно розглянути питання про заміну. Але при цьому важливо пам’ятати про зменшення ризиків щодо рецидивів та уникнення формування неприхильності до лікування.
Дані, які були зібрані протягом 20 років у Фінляндії, свідчать, що у пацієнтів, лікування яких тривало менше 2 років, переваги, надані цим лікуванням, втрачалися протягом наступних кількох років. Треба визнати, що навіть коли тривале лікування – протягом 1-2 років або від 2 до 5 років, чи більше 5 років – припиняється, то і тоді ризик рецидивів буде вищим, ніж у людей, які продовжують приймати ці ліки. Тому раціональний підхід до лікування полягає в оптимальній терапії пацієнтів для досягнення найкращих результатів та продовженні цієї терапії в довгостроковій перспективі, аби гарантувати, що їхній стан залишиться якомога стабільнішим.
Крім того, доведено, що після трьох років безперервного антипсихотичного лікування рівень смертності серед пацієнтів становить близько семи процентів. Це не дуже низький, але й не високий показник. Разом з тим, серед людей, які не прихильні до лікування і занадто рано припиняють терапію, рівень смертності втричі вищий, порівняно з тими, хто продовжує лікування. У подальшому захист від смерті протягом наступних двох років втрачається настільки, ніби ці пацієнти не приймали жодних ліків від початку хвороби.
Отже, препарат, який призначається пацієнтам, повинен ефективно працювати, добре переноситися, а лікування має бути беперервним.
До фармакотерапії необхідно додавати психо-соціальні втручання, оскільки результати 10 метааналізів щодо раннього втручання, у якому взяли участь більше 2 тисяч пацієнтів, показали перевагу інтегрованої допомоги порівняно із звичайною.
Саме рецидив є головним ворогом для лікарів, пацієнтів, їхніх сімей, та й загалом систем охорони здоров’я. Адже кожен повторний епізод викликає тривалі симптоми, може бути інвалідизуючим, підвищує ризик суїциду, зменшує сіру речовину. Все це ускладнює не лише процес реабілітації, але й щоразу зменшує відповідь на лікування. Разом з тим, чотири з п’яти пацієнтів, яким поставлено діагноз шизофренія, мають високий ризик розвитку рецидиву хвороби протягом перших чотирьох років.
Чи можна зменшити рецидиви, продовжуючи лікування антипсихотиками? Так! Метааналіз прямого порівняння чотирьох тисяч пацієнтів показав: застосування препаратів другого покоління на 20% зменшує ризик рецидивів в порівнянні з препаратами першого покоління. Також варто потенційно розглянути ін’єкційні препарати тривалої дії, оскільки вони мають переваги над пероральними. Особливо це стосується переносимості, у зв’язку з чим люди припиняють прийом ліків. За спостереженнями лікарів деякі ін’єкційні антипсихотики тривалої дії у пацієнтів на ранніх стадіях на 30% знижували ризики рецидиву у порівнянні із пероральним лікуванням. Перехід від пероральної до ін’єкційної форми тривалої дії сприяв меншій кількості госпіталізацій при лікуванні арипіпразолом порівняно із іншими антипсихотиками, які застосовуються у звичайному лікуванні. Також існуючі дані свідчать на користь застосування арипіпразолу у пероральній формі при першому психотичному епізоді шизофренії.. Згідно даних досліджень для арипіпразолу є характерним сприятливийпрофіль побічних дій, зокрема тих, щостосувалися збільшення ваги, метаболізму. Враховуючи вплив на якість життя, пацієнти також надавали перевагу арипіпразолу у порівнянні із стандартним лікуванням (рисперидон, кветіапін, оланзапін).
Той факт, що 20-25% пацієнтів із шизофренією приймають більш ніж один антипсихотик, свідчить, щоїхня потреба в досягненні терапевтичного ефекту не може бути реалізована за допомогою одного антипсихотичного засобу.. Мета-аналіз сліпих досліджень не підтвердив користь від прийому двох препаратів, але разом з тим дані досліджень в реальних умовах свідчать про протилежне. Підгрупи пацієнтів та специфічні комбінації препаратів слід розглядати з урахуванням нюансів.
В обсерваційному дослідженні з участю понад 60 тис. пацієнтів у Фінляндії поліфармація антипсихотиками була асоційована з меншим на 7-3% ризиком психіатричної регоспіталізації порівняно з будь-якою монотерапією. Політерапія також була ефективнішою, ніж більшість монотерапій у попередньому довготривалому обсерваційному дослідженні з участю майже 30 тис. пацієнтів у Швеції.
Як зазначив професор Коррелл, обидва дослідження показали особливу користь від комбінацій, що включали ін’єкційний засіб тривалої дії.
Практичні рекомендації щодо подолання резистентності
Які фактори найбільше впливають і погіршують якість життя хворих на шизофренію? Дослідження показали: ЕПС та збудження зменшує прихильність до лікування на 43%, збільшення ваги – на 36%, когнітивні порушення – на 30%. Метаболічний синдром, гіпертонія, цукровий діабет не лише негативно впливають на фізичне здоров’я, але й можуть значно знижувати когнітивні функції. Тому важливо підбирати ліки, що мають найменше побічних реакцій, не погіршують фізичне і психіатричне здоров’я. Це означає, що не потрібно починати лікування із «пінів»: оланзапіну, клозапіну, кветіапіну. Саме ці препарати найчастіше спричиняють негативні ефекти, на які скаржаться хворі і їхні родичі. Не варто призначати на старті і засоби першого покоління, бо вони також можуть спровокувати появу небажаних ефектів. Починати більш доцільно із часткових агоністів, із м’якших «донів», наприклад, зипразидону або «олів», наприклад, арипіпразолу. Ці препарати є більш безпечними щодо збереження кардіометаболічного здоров’я і це треба враховувати тим, хто лікує пацієнтів довгостроково.
Разом з тим, варто зазначити, що найвищий рівень смертності спостерігався серед людей, які не отримували антипсихотиків. Такі пацієнти найчастіше гинули внаслідок самогубств, а також через кардіометаболічні порушення. На другому місці щодо смертності були у пацієнти, які отримували препарати першого покоління. Найкращий результат при застосуванні протягом життя показали пероральні препарати другого покоління та ін’єкційні ЛЗ тривалої дії.
Тож, призначаючи терапію, необхідно домогтися не лише зменшення симптомів, але й покращення функціональної здатності, підвищення якості життя, суб’єктивного благополуччя. Наразі наука бурхливо розвивається, для прикладу можна розглянути чотири передові препарати, які на разі знаходяться в клінічних дослідженнях та вже незабаром можуть бути затверджені для лікування шизофренії -фіксована комбінація антагоніста µ-опіоідів + оланзапін, агоніст M1/M4 рецепторів + троспій (периф. антимускариновий препарат), агоніст TAAR1, зворотний агоніст 5-HT2A (пімавансерин)